Leki antycholinergiczne – definicja i klasyfikacja

Image: „Pills 3” autorstwa e-Magine Art. Licencja: CC BY 2.0
- Definicja leków antycholinergicznych
- Leki antymuskarynowe
- Farmakokinetyka leków antymuskarynowych
- Mechanizm działania leków antymuskarynowych
- Wpływ leków antymuskarynowych na układy narządowe
- Wykorzystanie terapeutyczne leków antymuskarynowych
- Działania niepożądane leków antymuskarynowych
- Leczenie toksyczności
- Przeciwwskazania do stosowania leków antymuskarynowych
- Leki antynikotynowe
- Leki blokujące zwoje nerwowo-mięśniowe
- Leki blokujące zwoje
- Regeneratory cholinoesterazy
Definicja leków antycholinergicznych
Leki antycholinergiczne lub antagoniści cholinergiczni to leki, które wiążą się z receptorami cholinergicznymi (muskarynowymi i nikotynowymi), aby zapobiec działaniu acetylocholiny i innych agonistów cholinergicznych. Leki te są również nazywane parasympatykolitykami. Leki antycholinergiczne dzieli się na 3 grupy: leki antymuskarynowe, leki antymikotynowe (blokery nerwowo-mięśniowe i blokery zwojów nerwowych) oraz regeneratory cholinoesterazy.
Leki antycholinergiczne klasyfikuje się w zależności od receptorów, na które działają:
Leki antymuskarynowe
Leki antymuskarynowe działają na muskarynowe receptory acetylocholiny. Muskarynowe receptory acetylocholiny, lub mAChRs, są receptorami acetylocholiny. Wyodrębniono pięć podtypów receptorów muskarynowych, nazwanych od M1 do M5. Receptory M1, M3 i M5 są sprzężone z białkami Gq, natomiast receptory M2 i M4 są sprzężone z białkami Gi/o.
Receptory tworzą kompleksy białko G-receptor w błonach komórkowych niektórych neuronów i innych komórek. Odgrywają one kilka ról, w tym działają jako główny receptor końcowy stymulowany przez acetylocholinę uwalnianą z włókien postganglionowych w przywspółczulnym układzie nerwowym. Większość leków antycholinergicznych to leki antymuskarynowe.
Leki antymuskarynowe
Leki antymuskarynowe działają na nikotynowe receptory acetylocholinowe. Większość z nich to niedepolaryzujące środki zwiotczające mięśnie szkieletowe do użytku chirurgicznego, które są strukturalnie związane z kurarą. Kilka z tych leków jest środkami depolaryzującymi.
Leki antymuskarynowe
- Atropina
- Benztropina
Obraz: „Chemical structure of a benztropine analog” by Ed (Edgar181) – Own work. Licencja: Public Domain
- Cyklopentolat
- Darifenacyna
- Fesoterodyna
- Ipratropium
- Oksybutynina
- Skopolamina
- Solifenacyna
- Tiotropium
- Tolterodyna
- Triheksyfenidyl
- Tropikamid
- Chlorek trospium
.
Są one dalej klasyfikowane do:
Blokery selektywne M1: Pirenzepina i telenzepina
Blokery nieselektywne: Atropina
Farmakokinetyka leków antymuskarynowych
- Atropina jest trzeciorzędowym aminowym alkaloidem belladonny. Jest stosunkowo rozpuszczalna w lipidach i łatwo przekracza bariery błonowe. Atropina ma wysokie powinowactwo do receptorów muskarynowych.
- Eliminowana częściowo przez metabolizm w wątrobie i częściowo w postaci niezmienionej w moczu.
- Półokres półtrwania wynosi 2-4 godziny, a czas działania 4-8 godzin. Jednakże retencja oczna jest większa niż 72 godziny.
Mechanizm działania leków antymuskarynowych
Leki blokujące receptory muskarynowe wiążą się kompetycyjnie i zapobiegają wiązaniu się acetylocholiny z miejscami. Ich antagonistyczne działanie można jednak zmniejszyć poprzez zwiększenie stężenia agonistów muskarynowych.
Zawsze należy pamiętać: Ich działanie na układy narządowe będzie zawsze przeciwstawne do działania agonistów cholinergicznych.
Wpływ leków antymuskarynowych na układy narządowe
Centralny układ nerwowy (OUN): Środki antymuskarynowe wywołują sedację, amnezję, delirium, działanie przeciw chorobie lokomocyjnej i działanie przeciwparkinsonowskie.
Skopolamina ma większe i dłużej trwające działanie na OUN w porównaniu z atropiną. Jest to najskuteczniejszy dostępny lek przeciw chorobie lokomocyjnej. Ma również niezwykły efekt blokowania pamięci krótkotrwałej. Powoduje uspokojenie w niskiej dawce i podniecenie w wysokiej dawce. Wytwarza euforię i jest podatny na nadużycia.
W przypadku choroby lokomocyjnej jest dostępny jako plaster miejscowy, który jest skuteczny przez 3 dni i może być stosowany jako lek profilaktyczny. Jest również stosowany w przypadku pooperacyjnych nudności i wymiotów.
Benztropina, biperiden i triheksyfenidyl są stosowane w parkinsonizmie jako leki wspomagające, gdy pacjenci nie reagują na lewodopę.
Okulistyka: Mechanizm działania polega na blokowaniu receptorów M3.
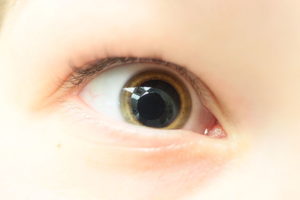
Obraz: „Mydriasis ” by Bin im Garten – Praca własna (zdjęcie własne). Licencja: CC BY-SA 3.0
Leki antymuskarynowe podawane miejscowo do oka powodują mydriazę, cykloplegię i utratę akomodacji. Leki są wchłaniane z worka spojówkowego do oka.
Czas działania jest różny dla poszczególnych leków: atropina (> 72 godziny), homatropina (24 godziny), cyklopentolat (2-12 godzin) i tropikamid (0,5-4 godziny).
Ważne: Wśród blokerów receptorów muskarynowych tropikamid ma krótszy czas działania.
Bronchi: Mechanizm działania polega na blokowaniu receptorów M3, promując w ten sposób rozszerzenie oskrzeli.
Atropina jest stosowana pozajelitowo w celu zmniejszenia wydzieliny podczas znieczulenia ogólnego.
Ipratropium jest stosowane wziewnie w celu promowania rozszerzenia oskrzeli w astmie i POChP. Ponieważ jest słabo wchłaniany i szybko metabolizowany, efekty antymuskarynowe poza płucami, takie jak tachykardia i arytmia, są mniej prawdopodobne. Jest podawany 4 razy na dobę.
Tiotropium, nowszy lek, jest podawany raz na dobę.
Jelita: Mechanizm działania polega na blokowaniu receptorów M1 i M3.
Atropina i skopolamina działają jako najsilniejsze środki przeciwskurczowe poprzez zmniejszenie motoryki żołądka. Dawka atropiny używana do działania przeciwskurczowego zmniejsza również wydzielanie śliny, akomodację oka i oddawanie moczu. Ze względu na te efekty, stosowanie się do zaleceń atropiny jest zmniejszone.
Leki antymuskarynowe, takie jak atropina, metskopolamina i propantelina mogą być stosowane w chorobie wrzodowej ze względu na ich wpływ na blokowanie wydzielania kwasu; jednak obecnie nie są one stosowane, ponieważ w tym wskazaniu są gorsze od H2-blokerów i inhibitorów pompy protonowej.
Pęcherz moczowy: oksybutynina i tolterodyna są stosowane w celu zmniejszenia parć naglących w łagodnym zapaleniu pęcherza moczowego oraz w celu zmniejszenia skurczów pęcherza moczowego po operacjach urologicznych.
Tolterodyna, darifenacyna, solifenacyna i fezoterodyna są stosowane w leczeniu wysiłkowego nietrzymania moczu.
Obraz: „Chemical structure of oxybutynin 3D” by Simek – Praca własna. License: Public Domain
Oksybutynina jest dostępna w postaci plastrów transdermalnych, które są lepiej tolerowane ze względu na mniejszą liczbę działań niepożądanych.
Krążenie: Mała dawka atropiny blokuje receptory M1 na neuronach presynaptycznych i zmniejsza częstość akcji serca. Duża dawka atropiny blokuje receptory M2 w węźle zatokowo-przedsionkowym (SA) i zwiększa częstość akcji serca.
Sekrecja: Atropina blokuje receptory muskarynowe w gruczołach ślinowych produkujących suchość w jamie ustnej (kserostomia). Podobny wpływ wywierają gruczoły potowe i gruczoły łzowe, powodując zmniejszenie wydzielania.
Wykorzystanie terapeutyczne leków antymuskarynowych
Atropina jest stosowana jako środek przeciwskurczowy; w leczeniu bradykardii; jako środek antysekrecyjny do blokowania wydzieliny w górnych i dolnych drogach oddechowych przed zabiegiem chirurgicznym oraz w leczeniu zatrucia fosforoorganicznego i przedawkowania antycholinesteraz, takich jak fizostygmina.
Skopolamina jest stosowana w chorobie lokomocyjnej.
Działania niepożądane leków antymuskarynowych
Działania niepożądane lub toksyczność leków antymuskarynowych można opisać za pomocą mnemotechnik „suchy jak kość, czerwony jak burak, szalony jak kapelusznik.”
Atropina powoduje zahamowanie wydzielania gruczołów potowych, powodując hipertermię u dzieci i osób w podeszłym wieku, co nazywane jest gorączką atropinową. Ze względu na zahamowanie pocenia się, ślinienia się i łzawienia, jest określany jako „suchy jak kość.”
Duże dawki atropiny powodują tachykardię i zaburzenia rytmu serca, a także, blok w przewodnictwie śródkomorowym, który jest trudny do leczenia.
U pacjentów w podeszłym wieku atropina powoduje jaskrę z zamknięciem kąta; może również powodować zatrzymanie moczu u mężczyzn z przerostem gruczołu krokowego.
Zaparcia i niewyraźne widzenie są częstymi działaniami niepożądanymi leków antymuskarynowych we wszystkich grupach wiekowych.
Toksyczność leków antymuskarynowych dla OUN obejmuje sedację, amnezję, delirium, halucynacje („szalony jak kapelusznik”) i drgawki.
Rozszerzenie naczyń skórnych ramion, głowy, szyi i tułowia jest postrzegane w przedawkowaniu atropiny, która jest nazywana atropina flush („czerwony jak burak”).
Atropina w dawce 0,5 mg powoduje bradykardię, suchość w ustach i hamowanie pocenia się. W dawce 5 mg powoduje tachykardię, kołatanie serca, wyraźną suchość w jamie ustnej, mydriasis i zamazanie widzenia. W dawce > 10 mg powoduje halucynacje, delirium i śpiączkę.
Leczenie toksyczności
Leczenie toksyczności jest zwykle objawowe.
Ważne: Ciężka tachykardia wymaga podania skórnego małych dawek fizostygminy.
Hipertermię leczy się za pomocą koców chłodzących lub chłodzenia ewaporacyjnego.
Przeciwwskazania do stosowania leków antymuskarynowych
Leki antymuskarynowe powinny być ostrożnie stosowane u niemowląt ze względu na niebezpieczeństwo hipertermii.
Leki antymuskarynowe są przeciwwskazane u osób z jaskrą z zamkniętym kątem przesączania oraz u mężczyzn z przerostem gruczołu krokowego.
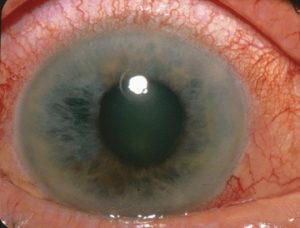
Obraz: „Fotografia przedstawiająca ostrą jaskrę z zamknięciem kąta, która jest nagłym wzrostem ciśnienia wewnątrzgałkowego występującym, gdy tęczówka blokuje kanał odpływowy oka – siateczkę trabekularną.” autorstwa Jonathan Trobe, M.D. – The Eyes Have It. License: CC BY 3.0
Leki antynikotynowe
Leki antynikotynowe dzielą się na dwa rodzaje:
- Leki blokujące zwoje nerwowo-mięśniowe
- Leki blokujące zwoje nerwowe
Leki blokujące zwoje nerwowo-mięśniowe
Są one dalej klasyfikowane do dwóch klas:
- Leki blokujące niedepolaryzujące: Pancuronium, cisatrakurium, rokuronium, wekuronium
- Blokery depolaryzujące: Sukcynylocholina
Te klasy leków działają jako antagoniści (typ niedepolaryzujący) i agoniści (typ depolaryzujący) na receptory płytki końcowej złącza nerwowo-mięśniowego.
W niższych dawkach powodują całkowite zwiotczenie mięśni, co ułatwia ich stosowanie w intubacji tchawicy podczas operacji. Umożliwiają również szybkie wyjście ze znieczulenia i zmniejszają pooperacyjną depresję oddechową.
Mechanizm działania niedepolaryzujących blokerów
Leki te są również nazywane blokerami kompetycyjnymi. W małych dawkach leki te konkurują z ACh na receptorze, nie pobudzając go, zapobiegając w ten sposób depolaryzacji błony komórkowej komórek mięśniowych i hamując skurcz mięśni.
Efekt ten może być odwrócony przez podanie inhibitorów cholinoesterazy, takich jak neostygmina i edrofonium, które zwiększają stężenie ACh w złączach nerwowo-mięśniowych, a także przez bezpośrednią stymulację elektryczną.
W dużych dawkach leki te blokują kanał jonowy w płytce końcowej silnika, zmniejszając transmisję nerwowo-mięśniową. Efekt ten nie może być odwrócony przez inhibitory cholinesterazy i stymulację elektryczną.
Podatność na leki następuje w tej kolejności: małe kurczące się mięśnie twarzy i oczu są sparaliżowane jako pierwsze, następnie palce, kończyny, szyja i mięśnie tułowia, a na końcu przepona. Powrót do zdrowia następuje w odwrotnej kolejności.
Rokuronium ma najszybszy początek działania w ciągu 60-120 s.
Farmakokinetyka niedepolaryzujących blokerów
Leki te są podawane drogą dożylną lub domięśniową. Środki te nie są skuteczne po podaniu doustnym.
Ze względu na obecność czwartorzędowej aminy w ich strukturze, nie są one wchłaniane przez jelita. Nie przekraczają również błon komórkowych i bariery krew-mózg.
Leki te nie są metabolizowane i ulegają redystrybucji. Pankuronium, metokurina, pipekuronium i tubokuraryna są wydalane w postaci niezmienionej z moczem, a czas ich działania jest krótszy niż 30 minut.
Wekuronium i rokuronium są wydalane w postaci niezmienionej z żółcią, a czas ich działania wynosi 10-20 minut.
Oprócz metabolizmu wątrobowego atrakurium jest eliminowane za pomocą innej metody zwanej eliminacją Hoffmana, która polega na szybkim, spontanicznym rozkładzie prowadzącym do powstania laudanozyny. Laudanozyna w dużym stężeniu powoduje drgawki.
Cisatrakurium (stereoizomer atrakurium) jest rozkładane w osoczu poprzez hydrolizę estrów. Dostosowanie dawki nie jest konieczne w przypadku niewydolności nerek, ponieważ jego eliminacja nie jest zależna od czynności wątroby lub nerek. Jest to jeden z najczęściej stosowanych środków zwiotczających mięśnie w praktyce klinicznej.
Interakcje lekowe niedepolaryzujących środków blokujących
Inhibitory cholinoesterazy, takie jak edrofonium, neostygmina, pirydostygmina i fizostygmina, wchodzą w interakcje ze środkami blokującymi przewodnictwo nerwowo-mięśniowe i osłabiają ich działanie.
Halogenowane węglowodorowe środki znieczulające, takie jak desfluran, uwrażliwiają złącze nerwowo-mięśniowe na te leki i zwiększają ich działanie blokujące.
Antybiotyki aminoglikozydowe, takie jak gentamycyna i tobramycyna, konkurują z jonami wapnia i hamują uwalnianie ACh, a zatem efekt blokady jest synergizowany z pankuronium.
Blokery kanału wapniowego również zwiększają efekt blokady nerwowo-mięśniowej.
Pacjenci w podeszłym wieku i pacjenci z myasthenia gravis są wrażliwi na leki niedepolaryzujące i należy zmniejszyć ich dawkę.
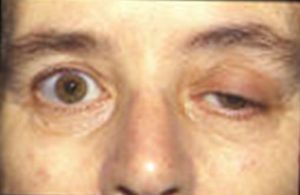
Obraz: „Eyes of a patient with myasthenia gravis” by Cumulus at Dutch Wikipedia. License: CC BY-SA 3.0
Mechanizm działania środków depolaryzujących
Leki te działają poprzez depolaryzację błony plazmatycznej włókien mięśniowych. Ich działanie nie jest jednak odwracane przez antycholinesterazy, przez co depolaryzacja włókien mięśniowych stale się zwiększa. Sukcynylocholina jest depolaryzującym środkiem zwiotczającym mięśnie. Proces depolaryzacji przebiega w 2 fazach.
Faza 1 rozpoczyna się od otwarcia kanałów sodowych połączonych z receptorami nikotynowymi, w wyniku czego dochodzi do depolaryzacji receptora. Powoduje to przejściowe drgawki mięśnia.
Faza 2 obejmuje ciągłe wiązanie środka depolaryzującego z receptorem, co czyni go niezdolnym do przekazywania impulsów. Kiedy to trwa, następuje stopniowa repolaryzacja kanału sodowego, co blokuje go i powoduje opór na depolaryzację i porażenie wiotkie.
Podanie niedepolaryzującego blokera nerwowo-mięśniowego przed podaniem sukcynylocholiny zmniejsza bolesność mięśni wywołaną przez sukcynylocholinę. Czas działania sukcynylocholiny jest krótki ze względu na hydrolizę przez pseudocholinesterazę.
Terapeutyczne zastosowania środków depolaryzujących
Podczas indukcji znieczulenia w intubacji dotchawiczej w celu zapobiegania aspiracji treści żołądkowej, sukcynylocholina jest stosowana ze względu na szybki początek działania.
Jest ona również stosowana podczas leczenia elektrowstrząsami.
Farmakokinetyka środków depolaryzujących
IV Wstrzyknięcie sukcynylocholiny powoduje redystrybucję leku i hydrolizę przez pseudocholinesterazę w wątrobie i osoczu, co skutkuje krótkim czasem działania. Ciągły wlew sukcynylocholiny spowoduje wydłużenie czasu działania.
Niekorzystne działanie środków depolaryzujących
W przypadku interakcji z anestetykami wziewnymi sukcynylocholina może powodować hipertermię złośliwą. Zwiększenie stężenia CO2 w drogach oddechowych jest pierwszym zauważalnym objawem w tym stanie. Natychmiastowe zaprzestanie znieczulenia i odwrócenie porażenia wraz z chłodzeniem i dużymi dawkami dantrolenu może uratować życie pacjenta.
Ból mięśni jest najczęstszą skargą pooperacyjną po podaniu sukcynylocholiny.
U pacjentów z niedoborem pseudocholinesterazy występuje przedłużający się bezdech spowodowany porażeniem przepony. Pacjenci ci nie mogą się poruszać ani oddychać, ale są w pełni czujni. Ważne jest, aby uświadomić im problem i kroki podejmowane w celu jego rozwiązania. Pacjenci ci często muszą pozostać na noc pod respiratorem mechanicznym, w którym to czasie cholinesteraza tkankowa ostatecznie rozłoży sukcynylocholinę.
U pacjentów z zaburzeniami równowagi elektrolitowej sukcynylocholina powoduje uwolnienie potasu, co skutkuje przedłużającym się bezdechem.
Sukcynylocholina powoduje wypływ potasu z komórek, co może być niebezpiecznym efektem u pacjentów z oparzeniami oraz u pacjentów z masywnym uszkodzeniem tkanek, uszkodzeniem rdzenia kręgowego, dysfunkcją nerwów obwodowych i dystrofią mięśniową.
Leki blokujące zwoje
Leki blokujące zwoje działają specyficznie na receptory nikotynowe obecne we współczulnym i przywspółczulnym układzie nerwowym. Ponieważ leki te nie wykazują selektywności wobec współczulnego i przywspółczulnego układu nerwowego, są stosowane w farmakologii eksperymentalnej.
Skutki stosowania leków blokujących zwoje nerwowe
Oczy: Blokery zwojowe powodują mydriazę i cykloplegię.
Drogi płciowe: Zmniejszenie motoryki i ciężkie zaparcia.
Drogi moczowo-płciowe: Upośledzenie wytrysku i zmniejszenie kurczliwości pęcherza moczowego.
Serce: Umiarkowana tachykardia i zmniejszenie rzutu serca w spoczynku.
Drzewa: Zmniejszenie ślinotoku, łzawienia, pocenia się i wydzielania żołądkowego.
Naczynia krwionośne: Zmniejszenie napięcia tętniczego i żylnego, powodujące zależne od dawki obniżenie ciśnienia krwi. Hipotensja ortostatyczna jest zwykle zaznaczona.
Heksametonium i mekamylamina były stosowane w przeszłości w leczeniu nadciśnienia tętniczego, ale zostały później zakazane ze względu na działania niepożądane.
Trimetafan jest kolejnym blokerem zwojów nerwowych, który wcześniej był stosowany dożylnie w leczeniu opornego nadciśnienia tętniczego i w celu wytworzenia kontrolowanego nadciśnienia. Jednak ze względu na słabą rozpuszczalność w lipidach, krótki okres półtrwania i nieaktywność doustną został zakazany.
Wareniklina, mekamylamina i nikotyna w postaci plastrów są blokerami zwojowymi, które dostają się do OUN i są stosowane w zaprzestaniu palenia.
Działania niepożądane blokerów zwojowych obejmują niedociśnienie posturalne, suchość w jamie ustnej, niewyraźne widzenie, zaparcia i poważne zaburzenia funkcji seksualnych.
Obraz: „Model kulkowo-patykowy warenikliny (nazwy handlowe Champix i Chantix)- agonisty nikotynowego stosowanego w leczeniu uzależnienia od nikotyny. Stworzony przy użyciu Accelrys DS Visualizer 4.1 i Adobe Photoshop CC 2015.” przez Vaccinationist – PubChem. Licencja: CC BY-SA 4.0
Regeneratory cholinoesterazy
Pralidoksym jest regeneratorem cholinoesterazy. Jest stosowany w leczeniu zatruć związkami fosforoorganicznymi (paration i malation).
Ważne: Jest skuteczny tylko przed starzeniem się kompleksu ACh i związku fosforoorganicznego.
Ucz się do szkoły medycznej i rad nadzorczych z Lecturio.
- USMLE Step 1
- USMLE Step 2
- COMLEX Level 1
- COMLEX Level 2
- ENARM
- NEET
.